1. Características
- Tipos celulares
- Matriz ósea
2. Hueso esponjoso
3. Hueso compacto
4. Osteogénesis
- Intramembranosa
- Endocondral
El tejido óseo, junto con la médula ósea y otros tejidos conectivos, forma los huesos, los cuales tienen una doble función: mecánica y metabólica. En su faceta mecánica, los huesos sostienen los partes blandas del cuerpo y protegen a los órganos como el cerebro, pulmones y corazón. También sirven como palanca para el agarre de los músculos y la generación de los movimientos. Como centro metabólico, el tejido óseo tiene como funciones la de almacenar y regular el metabolismo del elementos como el calcio y el fósforo. Sirve como reserva de aminoácidos y bicarbonato. Además, en el interior de los huesos se generan las células sanguíneas mediante un proceso denominado hematopoyesis, ya que las células hematopoyéticas se alojan en la médula ósea.
1. Características
Las características del tejido ósea están basadas sobre todo en su matriz extracelular mineralizada, que es muy resistente y dura frente a fuerzas mecánicas. Sus características químicas y su renovación están controladas por las células óseas que son los osteoblastos, los osteocitos y los osteoclastos.
Tipos celulares
Las células encargadas de sintetizar matriz ósea nueva (donde no había antes) se llaman osteblastos, que se convierten en osteocitos. Los osteocitos son las células del hueso maduro encargadas de mantener y remodelar la matriz ósea, y de responder a los requerimientos metabólicos del organismo. Para la renovación y remodelación de la matriz ósea es necesaria la participación de los osteoclastos, células que degradan dicha matriz.

Los osteoblastos son las células especializadas en la síntesis de matriz ósea y son responsables del crecimiento y remodelación del hueso. Se encuentran en el frente de crecimiento del hueso, alineados uno al lado del otro formando una especie de capa celular de una célula de espesor. Son células con el núcleo bien visible situado lejos de la superficie de la matriz ósea. Su forma cambia a columnar, y son más basófilos, cuando están sintetizando mucha matriz, mientras que son más aplanados y menos basófilos cuando su tasa de síntesis es baja.
Los osteoblastos son células polarizadas, puesto que el material que sintetizan lo secretan hacia la superficie ósea. Esta matriz ósea, todavía no mineralizada, se denomina osteoide. Producen un crecimiento por aposición, es decir, mediante la formación de capas de matriz, la cual madura por la deposición de sales de calcio. El proceso de mineralización no se conoce muy bien pero se dan los siguientes pasos. Los osteoblastos liberan la osteocalcina que, junto con otras glicoproteínas, une calcio y aumenta enormemente la concentración local de calcio. El hueso es el reservorio de calcio del cuerpo que se usa para muchas funciones celulares y metabólicas. Los ostoeblastos también liberan vesículas ricas en fosfatasa alcalina y otras enzimas que elevan la concentración de iones fosfato. Así, estas vesículas, junto con los iones de calcio, son las responsables de la formación de los cristales de hidroxiapatita, que inicialmente son pequeños, pero que crecen posteriormente por acreción. EL hueso contiene el 99% de todo el calcio corporal secuestrado en los cristales hidroxiapatita. De hecho la concentración de calcio es bastante constante en la sangre gracias a este intercambio constante con el hueso. La manera de aumentar la concentración de calcio en la sangre es partir del hueso, sobre todo del hueso esponjoso, en concreto de la matriz ósea más joven que se produce durante el proceso constante de remodelación ósea. Cuando los osteblastos se rodean completamente por matriz ósea quedan encerrados en unas oquedades denominadas lagunas óseas y entonces se diferencian en osteocitos. Los osteoblastos no tienen capacidad de dividirse y por tanto todos provienen de células progenitoras óseas.
Los osteocitos son el tipo de celular óseo más abundante en el hueso maduro. Se localizan en unas cavidades de la matriz ósea que se denominan lagunas óseas. Tienen aspecto de arañas con largas patas. Esas patas corresponden a canales que discurren por la matriz extracelular denominados canalículos óseos, en los cuales se extienden las prolongaciones de los propios osteociotos. Estas prolongaciones se desarrollan durante la diferenciación de osteoblastos a osteocitos y comunican osteocitos vecinos. Los contactos entre estas extensiones de células próximas se establecen mediante uniones en hendidura. De esta manera es posible el trasiego de sustancias desde los vasos sanguíneos a todos los osteocitos, puesto que la matriz ósea mineralizada es un medio que dificulta la difusión de metabolitos. La principal misión de los osteocitos es el mantenimiento de la matriz ósea, para lo cual tienen la capacidad de reabsorber y producir matriz ósea. Los osteocitos tienen menos retículo endoplasmático y un aparato de Golgi menos desarrollado que lo osteoblastos. Durante su actividad, los osteocitos son capaces de detectar fuerzas mecánicas y responder fabricando hueso más resistente. También intervienen en la homeostasis del calcio en el cuerpo mediante la liberación del calcio desde la matriz ósea.
Los osteoblastos tienen una vida no muy larga y no se pueden dividir, por lo que deben reponerse constantemente. Las fuentes a partir de las cuales se pueden diferenciar los osteoblastos son variadas: desde los condrocitos en las placas de la epífisis de los huesos en crecimiento, de las células del estroma de la médula ósea, desde células inactivas que cubren la superficie del hueso, y desde fibroblastos especializados para las estructuras craneofaciales.
Los osteoclastos se encargan de eliminar hueso, tanto la matriz ósea mineralizada como la orgánica, mediante un proceso denominado reabsorción. Son células móviles, muy grandes y con muchos núcleos que se originan por la fusión de varios monocitos, los cuales derivan de la médula ósea. La superficie del osteoclasto orientado hacia el hueso presenta una forma muy ondulada, con numerosos y densos pliegues. Esta especialización de la superficie del osteoclasto se produce cuando está reabsorbiendo hueso y aquí se localizan numerosas enzimas encargadas de degradar la matriz ósea. En las zonas de reabsorción los osteoclastos están en zonas de depresión o criptas llamadas bahías de reabsorción. Estos espacios son como cámaras selladas donde se disminuye mucho el pH gracias a bombas de protones presentes en las membranas de los osteoclastos. También se secretan enzimas hidrolíticas.La acidificación facilita la disolución de los minerales de fosfato y crea un buen ambiente para las enzimas hidrolíticas que son ácidas. Es como si hubiera un lisosoma enorme pero extracelular. Los osteoclastos activos tienen el borde celular en contacto con la matriz ósea muy ondulado. Internamente, rodeando a este borde ondulado hay una zona clara en el citoplasma que se corresponde con filamentos de actina. La actividad de los osteoclastos está controlada por hormonas y tiene receptores para la calcitonina y la hormona tiroidea, pero no para la paratoroidea.
Hay dos hormonas que regulan la liberación y secuestro de calcio en el hueso, la hormona paratiroidea eleva los niveles de calcio en sangre mediante la activación de los osteoblastos, los cuales paran de sintetizar nuevo hueso y liberan una molécula que estimula a los osteoclastos, los cuales reabsorven hueso liberando calcio. La calcitonina inhibe la actividad de los osteoclastos y por tanto los osteoblastos captan calcio al sintetizar hueso nuevo.
Matriz ósea
El componente más característico del hueso es una matriz extracelular mineralizada que contiene cristales de hidroxiapatita (fosfato cálcico cristalizado que representa hasta el 65 % del peso seco de la matriz). La hidroxiapatita es el componente más abundante, pero también hay bicarbonato, citrato, magnesio, potasio, y otros. El resto de la matriz extracelular lo forma la parte orgánica que está compuesta por una gran abundancia de fibras de colágeno (sobre todo el tipo I, el cual puede representar hasta el 95% de dicha parte orgánica) y por glicosaminoglicanos en menor cantidad. Esta composición confiere al tejido óseo una gran consistencia, dureza, resistencia a la compresión y cierta elasticidad. Al contrario que el cartílago, el hueso es un tejido fuertemente irrigado por el sistema sanguíneo.
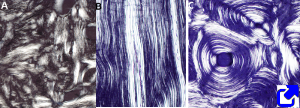
3. Tipos de hueso
Cuando se mira el hueso sin microscopios, a simple vista o con una lupa, se observan dos tipos de organizaciones del hueso esponjoso o trabecular, cuando la matriz presenta un aspecto laxo, y compacto o cortical, cuando la matriz es muy densa y sin cavidades vacías. Al microscopio, sin embargo, ambos tipos de hueso tienen la misma estructura. En humanos, el hueso compacto representa un 80 % de la masa ósea total.
La epífisis de los huesos largos están formadas por hueso esponjoso rodeado por hueso compacto capa fina. Mientras la diáfisis es casi todo hueso compacto con una fina capa de hueso esponjoso en su superficie interna. Los huesos cortos tienen el interior casi completamente formado por hueso esponjoso y cubiertos por hueso compacto. Los huesos planos tienen dos capas de hueso compacto separadas por hueso esponjoso.
Cuando observamos microscópicamente la orientación de las fibras de colágeno distinguimos tres categorias de tejido óseo: no laminar, con fibras entrecruzadas; laminar, con fibras paralelas que forman haces; y osteónico o laminar concéntrico, con fibras de colágeno que se disponen paralelas formando fibras concéntricas.
Generalmente, durante la formación de los huesos u osteogénesis se forma primero un hueso trabecular no laminar, denominado primario o inmaduro (Figura 1), que posteriormente es sustituido por un hueso secundario que es laminar (sólo ocasionalmente hay hueso secundario no laminar) o hueso maduro. Hay dos tipos de hueso secundario: el compacto y el trabecular. El hueso secundario compacto se sitúa en la parte más periférica de los huesos y está formado por laminillas de matriz extracelular muy compactas que se pueden disponer paralelas a la superficie del hueso o de forma concéntrica en torno a canal de vascular forman osteonas. El hueso secundario trabecular se sitúa en el interior de los huesos formando las trabéculas óseas.

El hueso primario aparece durante el desarrollo embriológico y en la reparación de heridas. En él las fibras de colágeno están distribuidas de manera aleatoria y se llama woven bone. Este hueso es temporal y se reemplaza en adultos por hueso maduro, excepto en algunos lugares como el hueco de los dientes, inserción de algunos tendones, y suturas del cráneo. Tienen además un contenido mineral más bajo, y tiene una mayor proporción de osteocitos que el hueso secundario.
El hueso secundario se encuentra en adultos, muestra capas de matriz calcificada de unos 3-7 µm de grosor llamadas laminillas, que se organizan en paralelo o en osteonas. Los osteocitos se encuentran en los límites entre laminillas. En el caso de las osteonas, el límite externo es una capa rica en colágeno llamada línea de cemento. El hueso secundario se encuentra en animales adultos, muestra capas de matriz calcificada de unos 3-7 µm de grosor llamadas laminillas, que se organizan en paralelo o en osteonas. Los osteocitos se encuentran en los límites entre laminillas. En cada laminillla, los haces de colágeno I se organizan en paralelo. Siguiendo una disposición helicoidal en diferentes laminillas, entre las cuales hay una disposición en ángulo (hacer figura 8.1 de organización de colágeno en láminas del hueso). Esta disposición favorece la resistencia del hueso. Los osteocitos se encuentran en los límites entre laminillas.
4. Hueso esponjoso o trabecular

El hueso esponjoso o trabecular (Figura 2) posee grandes espacios denominados cavidades vasculares, ocupados por vasos sanguíneos y elementos hematopoyéticos, en conjunto formando la médula ósea, además de tejido adiposo. Estas cavidades están delimitadas por trabéculas óseas en las cuales las fibras de colágeno suelen estar dispuestas ordenadas en laminillas óseas (hueso trabecular laminar), o más raramente de manera entrecruzada (hueso trabecular no laminar). En humanos, aproximadamente el 20 % del volumen óseo trabecular es realmente hueso, el resto son cavidades llenas de médula ósea y grasa. Tiene menos concentración de calcio y agua que el hueso compacto. Asimismo, la tasa de renovación del hueso trabecular es mayor que la del compacto, la cual tiene lugar en la superficie de las trabéculas. Los estrógenos en mujeres y la testosterona en hombres previene la pérdida de hueso trabecular.

Aparte de las funciones de la médula ósea, como la hematopoyesis, el hueso trabecular funciona mecánicamente como un amortiguador de las fuerzas mecánicas, es decir, absorbe los golpes.
5. Hueso compacto o cortical
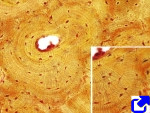
El hueso compacto o cortical no posee cavidades vasculares y su matriz extracelular se ordena en laminillas óseas, las cuales se pueden disponer de manera paralela (hueso compacto laminar) o de manera concéntrica alrededor de un canal (hueso compacto de tipo osteónico) (Figuras 3 y 4). Las osteonas son largos cilindros, a veces bifurcados paralelos al eje mayor del hueso. Por este canal, denominado canal de Havers, discurren vasos sanguíneos y nervios, y junto con las laminillas óseas concéntricas y los osteocitos, dispuestos entre las laminillas, forman un conjunto denominado osteona o sistema de Havers. Los canales de Havers de osteonas cercanas están conectados mediante canales transversales denominados canales de Volkmann o perforantes. Del orden de 4 a 20 laminillas óseas se disponen alrededor de un canal de Havers (Figura 4). Los osteocitos se encuentran en unos huecos localizados en las laminillas óseas denominados lagunas. De estas lagunas salen pequeños conductos, denominados canalículos, por donde los osteocitos emiten prolongaciones celulares. Los canalículos se abren a los canales de Havers por donde viajan los vasos sanguíneos, y desde donde los osteocitos obtienen los nutrientes. El límite externo de las osteonas es una capa rica en colágeno llamada línea de cemento. También hay tejido entre las osteonas que forman lamelas intersticiales, las cuales son lamelas parcialmente degradadas por los osteoclastos y hueso en remodelación. La remodelación del hueso supone síntesis y eliminación. En las osteonas, la reabsorción supone la acción de los osteoclastos, los cuales en grupo crean túneles de tamaños similares a las osteonas. Estos túneles son rápidamente invadidos por células progenitoras y por ramas de capilares, ambos derivados del endostio o del periostio. La acción de los osteoblastos en la superficie interna va creando las laminillas de una nueva osteona. En humanos adultos se estima que del 5 al 10 % del hueso se renueva cada año.


Las superficies del hueso están recubiertas por el capas de tejido conectivo vascularizado denominadas periostio y endostio. La misión del endostio y periosteo es suministrar vasos sanguíneos al hueso, células progenitoras y también osteoblastos. Las superficies interiores o medulares del hueso compacto, así como las cavidades vasculares del hueso esponjoso, están recubiertas por el denominado endostio (Figura 3), que contiene células osteogénicas, osteoblastos y algunos osteoclastos. Recubriendo al hueso externamente se encuentra el periostio formado por una capa externa de tejido conectivo fibroso y por otra capa más próxima al hueso que contiene material osteogénico. Esta capa más interna del periostio contiene células mesenquimáticas llamadas células osteoprogenitoras, ya que pueden dividirse y diferenciarse en osteoblastos. las células formadoras de hueso. Esta envuelta se encuentra sujeta al hueso mediante haces de colágeno embebidos en la matriz ósea calcificada. Algunos haces de colágeno pueden penetrar la superficie y entrar en la matriz ósea permitiendo la adhesión del periostio al hueso. Estos haces se llaman fibras perforantes.
La relación superficie/volumen es mucho menor en el hueso compacto que en el trabecular, pero con la edad el hueso compacto se convierte en más poroso y esto hace que dicha relación aumente, a la vez que pierde resistencia. Las hormonas liberadas por las gónadas afectan al mantenimiento del hueso. Por ejemplo, Tanto en mujeres como en hombres, la testosterona favorece la expansión del hueso periosteónico, mientras que la progesterona previene la pérdida de hueso cortical.
6. Osteogénesis
La osteogénesis es el proceso de formación de hueso. Hay que distinguir entre el origen celular de las células óseas y el modo de formación del hueso. Hay tres linajes celulares embrionarios que pueden producir células óseas: desde el mesodermo paraaxial se producen las vértebras y parte de los huesos del cráneo y la cara, desde el mesodermo lateral se forman los huesos de las extremidades, y a partir de las crestas neurales, derivadas del ectodermo, se forman algunos huesos del cráneo y la cara. Por otro lado hay dos formas de producir hueso a partir de células mesenquimáticas (procedentes de alguno de las tres linajes embrionarias anteriores): intramembranosa y endocondral. La osificación intramembranosa consiste en la formación de hueso directamente desde las células mesenquimáticas, mientras que la osificación endocondral supone la diferenciación de células mesenquimáticas en cartílago y posteriormente la sustitución de cartílago por tejido óseo. En ambos tipos de osteogénesis se produce primero hueso primario que luego es reemplazado por hueso laminar. Como se puede ver el hueso se forma por sustitución de otro preexistente y en los dos casos el primer indicio de la formación de hueso es la aparición de una red de trabéculas óseas que se irán remodelando posteriormente.
Osificación intramembranosa
En este tipo de formación de hueso las células mesenquimáticas se transforman directamente en hueso (Figura 5). Esto ocurre en los huesos de la bóveda del cráneo, de la cara y de las clavículas, además de otros huesos planos. En primer lugar hay una condensación de células mesenquimáticas donde se va a formar el hueso. Estas condensaciones están bien irrigadas por vasos sanguíneo. El primer indicio de tejido óseo es la aparición de unas bandas de matriz que se observan en puntos equidistantes a los vasos sanguíneos próximos, por lo que el aspecto general es a modo de retículo. Entorno a estas trabéculas iniciales se agregan células mesenquimáticas que se diferencian, aumentan de tamaño y se transforman en cilíndricas o cúbicas, y que posteriormente se convertirán en osteoblastos, los cuales empiezan a secretar matriz extracelular rica en proteoglicanos y se produce polimerización de colágeno formando microfibrillas. Hay abundancia de condroitín sulfato y queratán sulfato, lo que facilita la formación y la precipitación de sales de fostato de calcio que constituyen la parte mineral (hidroxiapatita) de la matriz ósea. Este proceso genera una zona de osificación inicial en torno a la cual se va repitiendo el proceso de maduración de células mesenquimáticas en osteoblastos, con lo que las trabéculas van aumentando de tamaño. La propia secreción y maduración de la matriz extracelular hace que los osteoblastos queden progresivamente rodeados por matriz ósea, lo que los convierte en osteocitos maduros. En los límites externos de este sistema de trabéculas se formará el periostio y el interior de los espacios entre trabéculas se convertirá en médula ósea y endostio.

Inicialmente la matriz ósea que se deposita tienen una organización denominada inmadura o reticular. Gracias a la remodelación constante de la matriz óseo esta organización se transformará en una organización laminada. Los huesos formados por osificación intramembranosa no tienen osteonas típicas, aunque sí hueso compacto en la periferia y hueso esponjoso en su interior.
Osificación endocondral
En este tipo de osificación las células mesenquimáticas asocian y se diferencian primero en condrocitos, los cuales son posteriormente sustituidos por células óseas (Figura 6). En primer lugar las células mesenquimáticas expresan moléculas que las identifican como precursores de células cartilaginosas o condrocitos. Esta diferenciación conlleva la expresión de determinadas cadherinas, proteínas de adhesión, que provocan las formación de agregados compactos de células, denominados nódulos. En estos nódulos, las células formarán cartílago de tipo hialino, mientras que las células que están en la parte periférica de estos nódulos expresarán genes para diferenciarse en células óseas.

Tras el proceso de compactación, o condensación, hay una proliferación de los condrocitos para formar un cartílago que servirá de molde para obtener el hueso. Este cartílago tendrá condrocitos internos que secretarán matriz cartilaginosa típica y también una capa periférica o pericondrio.
Llegado a un punto del desarrollo, los condrocitos de la zona media dejan de dividirse. Alrededor de esa zona, en la superficie se crea un anillo o collar óseo que rodea el hueso (en humanos aparece a las 7 semanas de vida embrionaria), el cual sirve de soporte al hueso, y que es generado por osteoblastos localizados en la superficie del cartílago. Este collar impide la difusión de oxígeno y nutrientes, por lo que los condrocitos mueren. Entonces, los condrocitos internos crecen enormemente en tamaño y se convierten en condrocitos hipertróficos. Este paso es importante para determinar el tamaño del hueso, sobre todo en los huesos largos, porque determina la longitud total y la tasa de crecimiento, la cual ha de ser diferente en los diferentes tipos de huesos. Los condrocitos hipertróficos producen fosfatasa alcalina, crecen de tamaño y calcifican la matriz de manera que se genera una estructura como esponjosa. Producen un tipo de matriz extracelular que ahora contiene elementos que permiten la mineralización (producen colágeno tipo X y aumentan la cantidad de fibronectina). También secretan dos moléculas importantes para la formación de hueso. Una es un factor de angiogénesis que atrae a los vasos sanguíneos al interior de cartílago y otra molécula que convierte a las células mesenquimáticas periféricas en osteoblastos. Los vasos sanguíneos penetran por el collar que ha sido perforado previamente por los osteoclastos. Algunos condrocitos pueden sobrevivir en esta interfaz cartílago-hueso y convertirse en osteoblastos y osteocitos en el hueso trabecular, en el endostio y en la circunferencia interna del hueso compacto. Así los condrocitos hipertróficos son una fuente adicional de osteoblastastos, aparte de la que se produce en el pericondrio y en el periosteo. Esta transformación condrocito-osteoblasto se produce durante el desarrollo, reparación y remodelación ósea.
Los condrocitos hipertróficos mueren por apoptosis. Esos huecos serán invadidos por vasos sanguíneos, los cuales entran formando aberturas, que permanecen en el hueso formado y denominadas forámenes nutricios. La llegada de vasos sanguíneo trae osteoblastos que se localizarán en el interior de la estructura y comenzarán a producir matriz ósea interna. Mientras, externamente, los osteblastos generados en el antiguo pericondrio, también sintetizarán matriz osea formando hueso en torno al cartílago en degeneración. En esta zona se formará también el periostio, mientras que internamente, la zona de muerte de condrocitos se irá extendiendo a lo largo de la extensión de la estructura, se ocupará por vasos sanguíneos, con los cuales llegarán más osteoblastos, las células que formarán la médula ósea, asi como los osteoclastos, los cuales derivan de células sanguíneas.
En los extremos de los huesos largos quedarán restos de cartílago que permitirán el crecimiento en longitud del hueso durante las etapas de crecimiento juvenil y desparecerán en los huesos maduros, es decir, este cartílago terminará por osificarse completamente. A estas zonas de cartílago que quedan en ambos extremos de los huesos largos se las denomina fisis o placas de crecimiento. En estas placas se pueden observar varias capas: basal, proliferación, maduración, osificación. Estas capas son un resumen de lo que ha pasado durante el proceso se osificación de manera que en la capa basal se forman condrocitos y en la de osificación los condrocitos hipertrofiados y apoptóticos son sustituidos por osteoblatos, matriz ósea y médula ósea. Rodeando a la placa de crecimiento hay una estructura denominada anillo pericondral que hace de soporte a la placa de crecimiento y permite el crecimiento en diámetro. En las epífisis de los huesos largos aparecen más tarde centros de osificación secundarios. En los centros de osificación secundario permanece cartílago en dos regiones: en el extremo, convirtiéndose en cartílago articular, que no contribuye a la longitud del hueso y se mantiene durante toda la vida del individuo, y en la zona de unión epífisis diáfisis formando el cartílago epifiseal que permite el crecimiento del hueso en longitud y desaparece en estados adultos.
Los huesos largos también crecen en diámetro, a la vez que en longitud. El crecimiento en grosor se produce por la acción del periostio, el cual generará hueso por osificación intramenbranosa hacia el interior, empujando al propio periostio hacia afuera durante el proceso. La tasa de remodelación es muy activa en niños, pudiendo llegar a 200 veces más rápida que en adultos. La remodelación en adultos ocurre en muchos sitios del esqueleto y no está siempre relacionada con el crecimiento. A pesar de la dureza del hueso, la remodelación le hace que sea adaptable a cambios en las presiones mecánicas que sufre. Es claro el ejemplo en el reposicionamiento de los dientes con ortopedia. Ese cambio de posición es gracias a la remodelación ósea.
-
Bibliografía ↷
-
Ott SM. 2018. Cortical or trabecular bone: what’s the difference? American journal of nephrology. 47: 373-375.
-
 Cartilaginoso
Cartilaginoso 